Surviving Sepsis Campaign 2021を読みましたので、概要をまとめます.
(Intensive Care Med https://doi.org/10.1007/s00134-021-06506-y)
まとめの図と推奨レベル. 2016年との違い
敗血症のスクリーニング
・病院や施設において, 敗血症スクリーニングを向上させる プログラムを使用することを推奨.
・スクリーニングにqSOFA単独を用いることは推奨しない
・敗血症を疑えば 乳酸値の評価を推奨
初期蘇生
・敗血症や敗血症性ショックは緊急病態であり, 迅速に蘇生を開始する
・細胞外液 30mL/kg以上を最初の3時間で投与する.
・補液負荷の評価には身体所見や静的指標のみではなく動的指標も用いる.
・乳酸値が上昇している患者では, 変動も指標として用いる
・Capillary refill time も指標として用いる
目標MAP
・昇圧薬を使用している患者では, 目標血圧はより高く設定するよりも, MAP 65mmHgを目標血圧とする
ICU入室
・ICU管理が必要な症例では, 6時間以内にICUに入室する
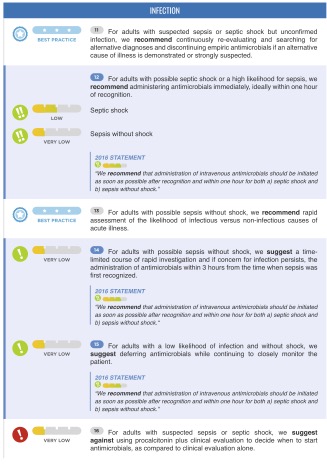
感染症の管理
・敗血症を疑うが, 感染巣が不明の場合 継続的に他疾患の可能性を検討し, 他疾患場合は抗菌薬を中断する
・敗血症性ショックの可能性がある場合, 敗血症を強く疑う場合は, 1時間以内に抗菌薬を開始する
・ショック(-)の敗血症の可能性がある症例では, 早期に感染症, 非感染症の可能性を検討する
・上記症例で, 感染症の可能性が除外できない場合, 3時間以内に抗菌薬を開始する
・上記症例で感染症の可能性が低いと判断した場合は, 抗菌薬投与を延期し, モニタリングを継続する
・敗血症や敗血症性ショックを疑う症例では, PCTを指標とした判断は行わない.
・MRSAによる敗血症, 敗血症性ショックのリスクが高い場合はMRSAカバーを行うべき
・MRSAの可能性が低い場合はカバーすべきではない
・多剤耐性菌(MDR)のリスクが高い場合, グラム陰性菌カバーが可能な2種類の抗菌薬で治療する
・MDRの可能性が低い場合は2種類の抗菌薬を使用する必要はない
・MDR疑いの場合, 原因菌と感受性が判明すれば, 効果のある単剤の抗菌薬に変更する.
・真菌感染症のリスクが高い場合, 抗真菌薬の併用を推奨する
・真菌感染症のリスクが低い場合, 抗真菌薬の併用は推奨しない
・抗ウイルス薬の併用については推奨しない
・敗血症, 敗血症性ショック患者では, βラクタムの維持投与において, prolonged infusionをBolus投与よりも推奨する
・抗菌薬は各薬剤のPK/PDに基づいた最適化された投与量を選択する
・敗血症や敗血症性ショックでは, 緊急にソースコントロールが必要な解剖学的診断を迅速に特定, または除外し, 必要な介入をできる限り早く行う.
・血管内デバイスが感染源の可能性がある場合, 他の血管アクセスを確保した後に迅速に除去する
・敗血症や敗血症性ショックの管理では, 毎日抗菌薬のDe-escalationについて検討する
・感染源のソースコントロールが適切にできている患者では, 長期間の抗菌薬等よりも短期間の投与を推奨
・感染源のソースコントロールが適切にできている患者で, 抗菌薬の投与期間が不明確な場合, PCTや臨床所見を参考に抗菌薬の中止を考慮する
血行動態の管理
・初期輸液としては晶質液の使用を推奨する
・生理食塩水よりもBalanced crystalloidsを推奨する
・蘇生に大量の晶質液を使用した患者では, アルブミンの投与を推奨する
・スターチの使用は推奨しない
・ゲラチンの使用は推奨しない
・昇圧薬では, 第一選択にノルアドレナリンを推奨
ドパミン, バソプレシン, アドレナリン, セレプレシン, アンギオテンシン2よりも優先
・NAを使用しても目標MAPを達成できない場合, NAを増量するよりバソプレシンを併用する
・NA, バソプレシンでも目標MAPを達成できない場合, アドレナリンを併用する
・テリプレシンの使用は推奨しない
・敗血症性ショックで心機能低下があり, 適切な補液とMAPを維持しているが低循環状態の患者では, NAにドブタミンを併用するか, アドレナリン単独で使用する
・上記患者においてLevosimendanの使用は推奨しない.
・敗血症性ショックでは, 非侵襲的よりも, 侵襲的な血圧モニタリング(A-line)を推奨する
・敗血症性ショックでは, CVルート確保を待つよりも, まず昇圧薬は抹消ラインから投与する.
・初期治療も低循環が持続している患者に対する輸液負荷方法(restrictive, liberal)についてはエビデンスが不十分である
呼吸器管理
・敗血症による低酸素血症に対するConservativeなO2目標値設定についてはエビデンスが不十分
・敗血症による低酸素血症では, NIVよりもHFNOを推奨する
・NIVと侵襲的呼吸器管理の優先順位についてはエビデンスが不十分
・敗血症によるARDSでは, Low tidal volume ventilation(6mL/kg)をHigh tidal(>10mL/kg)よりも推奨する
・敗血症によるARDSでは, プラトー圧は30cmH2O以下で維持する
・中等度〜重度の敗血症によるARDSでは, Lower PEEPよりもHigher PEEPを推奨する
・敗血症による呼吸不全(非ARDS)ではHigh tidalよりもLow tidal vol ventilationを推奨
・中等度〜重度の敗血症によるARDSでは, Recruitment maneuverを推奨する
・Recruitment maneuverを行う場合, PEEPを増量してゆく方法は推奨しない(incremental PEEP titration/strategy)
・中等度〜重度の敗血症によるARDSでは, 1日に12h以上の腹臥位呼吸を推奨する
・中等度〜重度の敗血症によるARDSでは, 間欠的なNMBAのbolus投与を持続投与りも推奨する (NMBA: 神経筋ブロック)
・重度の敗血症によるARDSで, 呼吸器管理でも酸素状態が不良の場合は, 経験のある施設においてVV-ECMOによる管理を推奨する.
追加治療
・敗血症性ショックで昇圧薬を必要とする患者では, ステロイドの経静脈投与を推奨する
・敗血症や敗血症性ショックに対して, ポリミキシンB血液浄化は推奨しない
・他の血液浄化についてはエビデンス不十分
・敗血症や敗血症性ショックに対する輸血はRestrictive strategyを推奨
・敗血症や敗血症性ショックに対するIVIGは推奨しない
・敗血症や敗血症性ショックで消化管出血リスクがある場合は, ストレス潰瘍予防を推奨する
・敗血症や敗血症性ショック症例では, 禁忌がなければVTE予防を行う
・VTE予防ではUFHよりもLMWHを優先する
・VTEの薬物的予防が可能な症例では, 機械的予防の使用は推奨しない
・敗血症, 敗血症性ショックでAKIを合併している症例では, 持続的, 間欠的腎代替療法を推奨する
・上記患者で腎代替療法の絶対的適応がない場合は推奨しない
・敗血症や敗血症性ショックで, 血糖≥180mg/dLの場合, インスリンを推奨
・敗血症や敗血症性ショックではビタミンCの投与は推奨しない
・低循環による乳酸アシドーシスにおいて, Bicarbonateの投与は推奨しない
・AKI(AKIN 2-3)で重度の代謝性アシドーシス(pH≤7.2)がある場合, Bicarbonateを推奨する
・腸管栄養が可能な患者では早期(72h以内)に開始する
長期的な管理
・敗血症, 敗血症性ショック症例では, 本人や家族と予後や治療の目標を話しあうべき
・治療の目標は晩期(72h以降)よりも, 早期(72h以内)に設定することを推奨する
・目標を議論するきっかけとなる標準化された基準についてはエビデンスが不十分である
・敗血症, 敗血症性ショックに対しては, 患者や家族の苦痛や症状に対象するために, 緩和ケアの原則(主治医の判断による緩和ケアコンサルテーションも含む)を治療計画に統合することを推奨.
・ルーチンの緩和ケアコンサルテーションは必要ない
・敗血症や敗血症性ショックの生存者やその家族に対してはPeer support groupの紹介を推奨
・ケアの移行時には重要な情報をプロセスを用いて共有することを推奨する.
・どの共有プロセスツールを用いるべきかはエビデンスが不十分である
・敗血症, 敗血症性ショックでは, 本人や家族に対して経済的, 社会的支援についてスクリーニングを行い, 必要に応じて利用可能な補助を提案する
・敗血症, 敗血症性ショックでは, 本人や家族に対して敗血症についての教育を, 口頭, 資料を用いて行う.
・敗血症, 敗血症性ショックでは, ICU退室後, 退院までの計画策定時に, 本人や家族が参加できるように配慮する
・ICU退室に際してはTransition programmeを行うことを推奨 (移行期にミスや問題が起こりやすくなるため, ICUスタッフが数日間一般病棟に移動した患者を回診したり, 併診する仕組み)
・ICU退室時や退院時に薬剤の見直し, 調節を行うことを推奨する
・退院時には, ICU滞在時の状態や合併症, 敗血症や関連する疾患, 診断, 治療, 後遺症について, 書面や口頭での説明を行うことを推奨する
・敗血症や敗血症性ショックにおいて, 新たな障害を発症した患者に対しては, 退院計画に後遺症や長期的な後遺症サポート, 管理が可能な医療機関, 医師によるフォローを含める
・退院後の定期的なフォローと比較して, 早期のフォローについて推奨するエビデンスは不十分
・敗血症生存患者に対する早期の認知療法に対するエビデンスは不十分
・敗血症生存患者に対しては, 退院後に身体的, 認知的, 感情的な問題の評価とフォローを行うことを推奨
・敗血症生存患者に対しては, Post-critical illness follow-up programmeがあれば, 紹介することを推奨する
48時間以上の人工呼吸器管理, 72時間以上のICU管理を受けていた 患者では, リハビリテーション プログラムへの紹介を提案する