尿酸降下薬の副作用として, 痛風発作を誘発するということが指摘されており
昔から薬剤を開始するときは急性痛風発作が改善した後に行うと言われてきた.
しかしながら, それがホントに有用かどうかは実際わからなかった.
近年評価した報告がいくつか発表されている.
急性発作時にFebuxostatを開始したSingle-blind RCT
(Rheumatology 2021;60:4199–4204)
・急性痛風発作 72h以内の患者群を対象とし,
Placebo vs Febuxostat(40mg/d)に割り付け, 改善までの期間を比較.
・双方ともDiclofenac 150mg/dを7日間使用し,
その後はOpen labelで寛解を達成した患者全例でFebuxostat 40mg + Diclofenac 75mg/dをDay 8-28に使用.
寛解まではDiclofenac 150mgを使用.
・除外項目は, 二次性の痛風(CKD, 血液疾患など), CHF既往, 抗凝固薬使用, 消化管潰瘍がある, eGFR<50mL/min, AST/ALT >1.25ULN, 3ヶ月以内のステロイド, コルヒチン, アロプリノール, 尿酸排泄薬使用, 化学葉療法, 免疫抑制療法の既往がある患者は除外
母集団
アウトカム
・寛解までの期間は双方とも6-7日前後で同等
・1週間以内に改善するのは7-8割.
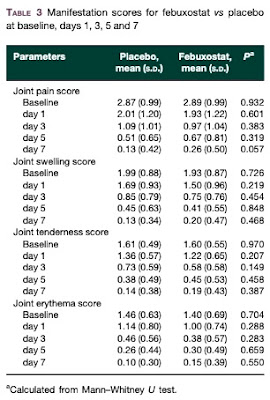
関節痛, 腫脹, 圧痛, 発赤の経過
・これも双方で特に差はない
・炎症マーカーの変化も有意差なし
痛風発作を来した57名を対象としAllopurinol vs Placeboで比較したDB-RCT.
(The American Journal of Medicine (2012) 125, 1126-1134)
・初診時にallopurinol 300mg/d vs Placeboに割り付け, 10日間継続.
11日目〜は両群でallopurinolを開始し, 継続.
・両群でNSAID 10日間投与による治療と, Colchicine 0.6mg 2T/2 90日間投与による発症予防は行われている.
・痛風発作の疼痛, 頻度, 炎症反応を比較.
アウトカム
・両群ともESR, 疼痛の程度は有意差無し. 痛風発作再発率も両群で同等.
・Allopurinol使用群の方がよりUAは低下する.
-------------------------
急性発作時ではないが, Febuxostat開始方法別で発作頻度を比較した報告
FORTUNE-1 trial: 日本国内からのopen-label RCT. 過去1年以内に痛風発作があり, UA>7.0mg/dL, 1ヶ月以内の尿酸降下薬を使用していない患者群を対象.
(Ann Rheum Dis 2018;77:270–276.)
A: フェブキノスタット 10mgより開始し, 4wk毎に10, 20, 40mgへ増量する群
B: 40mgで開始 +コルヒチン0.5mg併用群
C: 40mgで開始群 に割付け, 痛風発作発症率を比較.
アウトカム
・12ヶ月以内の痛風発作発症リスク(NSAID, ステロイド投与が必要となる発作で定義)は有意にGroup A, Bで低い結果.
発作回数
A) 最初の12wkの発作回数
B) その後12wkでの発作回数
UAの変動
・UA≤6.0mg/dL達成は A群で最も遅い
-------------------------
・痛風急性発作でNSAID±コルヒチン治療とともに尿酸降下薬を開始しても, その発作の改善遅延に影響することはない.
適応がある患者では, 早期に導入する方がその後の外来フォロー回数やUA低下速度も早い.
・新規に尿酸降下薬を使用する患者では
少量から増量する方法 or 中等量以上をコルヒチンと併用する方法ならば発作リスクを減らせる
中等量以上単独で開始する方法では, 発作リスクが上昇する.
UA降下速度を考慮すると, もっともよいのは中等量+コルヒチン併用.